|
Alergi makanan
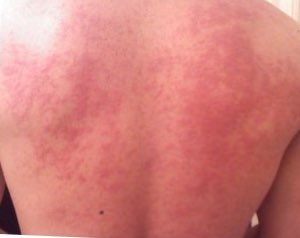
Alergi makanan adalah respon imun yang tidak normal terhadap makanan.[1] Gejala-gejalanya bisa sedang atau parah.[1] Beberapa gejala yang dapat muncul adalah gatal-gatal, mulut membengkak, muntah, diare, urtikaria, susah bernafas, atau tekanan darah rendah.[1] Gejala bisa muncul dalam waktu beberapa menit sampai beberapa jam setelah mengonsumsi alergen.[1] Gejala berat disebut anafilaksis.[1] Alergi merupakan suatu reaksi hipersensitivitas akibat induksi oleh imunoglobulin E (IgE) yang spesifik terhadap alergen tertentu yang berikatan dengan sel mast atau sel basofil. Ketika antigen terikat, terjadi silang molekul IgE, sel mast manusia dirangsang untuk berdegranulasi dan melepaskan histamin, leukotrein, kinin, Plateletes Activating Factor (PAF), dan mediator lain dari hipersensitivitas, dimana histamin merupakan penyebab utama berbagai macam alergi.[4][5] Reaksi hipersensitivitas terjadi akibat aktivitas berlebihan oleh antigen atau gangguan mekanisme yang akan menimbulkan suatu keadaan imunopatologik.[6] Reaksi timbul akibat paparan terhadap bahan yang pada umumnya tidak berbahaya dan banyak ditemukan dalam lingkungan. Menurut Gell dan Coombs, reaksi hipersensitivitas dibagi dalam 4 tipe, yaitu tipe I, II, III, dan IV, dimana hipersensitivitas tipe I merupakan reaksi hipersensitivitas anafilaktik atau reaksi alergi.[4][5][6][7] Etiologi AlergiEtiologi alergi bersifat multifaktoral. Diantaranya dapat berasal dari agen, host, dan lingkungan. Host dapat berupa daya tahan tubuh dan usia dimana usia dini semakin rentan terhadap alergi. Lingkungan dapat berupa suhu, musim. Agen dapat berupa alergen. Reaksi alergi yang timbul akibat paparan alergen pada umumnya tidak berbahaya dan banyak ditemukan dalam lingkungan dan sangat beragam.[4] Diantaranya adalah antibiotik, ekstrak alergen, serum kuda, zat diagnostik, bisa (venom), produk darah, anestetikum lokal, makanan, enzim, hormon, dan lain-lain. Antibiotik dapat berupa penisilin dan derivatnya, basitrasin, neomisin, tetrasiklin, sterptomisin, sulfonamid. Ekstrak alergen dapat berupa rumput-rumputan atau jamur, serum ATS, ADS, dan anti bisa ular. Produk darah seperti gamaglobulin dan kriopresipitat dapat menyebabkan alergi. Makanan yang dapat menjadi penyebab alergi diantaranya susu sapi, kerang, kacang-kacangan, ikan, telur, dan udang.[6] Makanan yang sering menjadi penyebab alergi adalah susu sapi, kacang, telur, kerang, ikan, kacang pohon, kedelai, gandum, nasi, dan buah-buahan.[1][2][8] Alergi yang sering muncul tergantung pada negaranya.[1] Faktor risiko meliputi sejarah keluarga yang memiliki alergi, kekurangan vitamin D, obesitas, dan tingkat kebersihan yang terlalu tinggi.[1][2] Alergi terjadi ketika imunoglobulin E (IgE, bagian dari sistem kekebalan tubuh) terikat pada molekul makanan.[1] Biasanya protein di dalam makanan yang menjadi masalah.[2] Protein ini memicu senyawa-senyawa penyebab radang seperti histamin.[1] Diagnosis biasanya didasarkan pada sejarah medis, diet eliminasi, uji kulit, atau uji darah untuk mencari antibodi IgE.[1][2] Jika sejak dini seseorang sudah mengonsumsi makanan yang dapat menjadi alergen, kemungkinan terjadinya alergi dapat dikurangi.[2][3] Pengidap alergi sebaiknya menghindari makanan yang menjadi alergen dan memiliki rencana jika alergi muncul.[2] Rencana ini termasuk pemberian adrenalin (epinefrin) jika alergi muncul dan pengidap alergi sebaiknya mengenakan kalung khusus penanda alergi.[1] Manfaat imunoterapi alergen masih belum jelas, sehingga tidak disarankan.[9] Beberapa jenis alergi yang muncul saat masih kecil akan hilang seiring bertambahnya usia (termasuk alergi susu, telur, dan kedelai), tetapi alergi kacang dan kerang biasanya akan terus muncul sampai dewasa.[2] Epidemiologi AlergiPrevalensi alergi di dunia meningkat secara dramatis di negara maju dan negara berkembang. Peningkatan alergi terutama terjadi pada anak dari meningkatnya tren yang telah terjadi selama dua dekade terakhir. Meskipun begitu, pelayanan untuk pasien dengan penyakit alergi jauh dari ideal.[10] Prevalensi alergi telah meningkat, maka alergi harus dianggap sebagai masalah kesehatan utama. Menurut Organisasi Kesehatan Dunia (WHO). Diperkirakan 300 juta orang memiliki asma, sekitar 50% diantaranya tinggal di negara-negara berkembang dengan akses terbatas terhadap obat esensial. Oleh karena itu, asma sering tidak terkontrol di daerah-daerah. Empat ratus juta orang di seluruh dunia memiliki rhinitis[10][11][12] serta 5-15% populasi anak di seluruh dunia menderita alergi.[4] Dua studi internasional besar mengenai alergi, International Study of Asthma and Allergies in Childhood (ISAAC) dan European Community Respiratory Health Survey (ECRHS), telah mempelajari prevalensi asma dan rhinitis alergi di seluruh dunia melalui standar kuisioner. ECRHS dan ISAAC telah menunjukkan variasi yang cukup besar dalam prevalensi asma dan alergi rhinoconjunctivitis di seluruh negara terutama di wilayah asia pasifik.[10][13] Di negara maju, paling tidak 4-8% memiliki satu jenis alergi makanan.[1][2] Alergi lebih sering muncul pada anak-anak daripada orang dewasa.[2] Anak laki-laki lebih banyak yang mengidap alergi daripada anak perempuan.[2] Beberapa alergi muncul pada saat masih kecil, sementara yang lain baru muncul saat sudah dewasa.[1] Di negara maju, banyak orang yang mengira bahwa mereka mengidap alergi makanan, padahal sebenarnya tidak.[14][15][16] Pernyataan mengenai keberadaan alergen dalam makanan tidak diwajibkan di negara manapun kecuali Brasil.[17][18][19] PatofisiologiPatofisiologi alergi terjadi akibat pengaruh mediator pada organ target. Mediator tersebut dibagi dalam dua kelompok, yaitu mediator yang sudah ada dalam granula sel mast (performed mediator) dan mediator yang terbentuk kemudian (newly fored mediator). Menurut asalnya mediator ini dibagi dalam dua kelompok, yaitu mediator dari sel mast atau basofil (mediator primer), dan mediator dari sel lain akibat stimulasi oleh mediator primer (mediator sekunder).[6] Mekanisme alergi terjadi akibat induksi IgE yang spesifik terhadap alergen tertentu berikatan dengan mediator alergi yaitu sel mast.[4][6] Reaksi alergi dimulai dengan cross-linking dua atau lebih IgE yang terikat pada sel mast atau basofil dengan alergen. Rangsang ini meneruskan sinyal untuk mengaktifkan sistem nukleotida siklik yang meninggikan rasio cGMP terhadap cAMP dan masuknya ion Ca++ ke dalam sel. Peristiwa ini akan menyebabkan pelepasan mediator lain.[6] Mediator yang telah ada di dalam granula sel mast diantaranya histamin, eosinophil chemotactic factor of anaphylactic (ECF-A), dan neutrophil chemotactic factor (NCF). Histamin memiliki peranan penting pada fase awal setelah kontak dengan alergen (terutama pada mata, hidung, dan kulit). Histamin dapat menyebabkan hidung tersumbat, berair, sesak napas, dan kulit gatal.[20][21] Histamin menyebabkan kontraksi otot polos bronkus dan menyebabkan bronkokonstriksi. Pada sistem vaskular menyebabkan dilatasi venula kecil, sedangkan pada pembuluh darah yang lebih besar konstriksi karena kontraksi otot polos. Histamin meninggikan permeabilitas kapiler dan venula pasca kapiler. Perubahan vaskular menyebabkan respons wheal-flare (triple respons dari Lewis) dan jika terjadi secara sistemik dapat menyebabkan hipotensi, urtikaria, dan angioderma. Pada traktus gastrointestinal, histamin menaikkan sekresi mukosa lambung dan apabila pelepasan histamin terjadi secara sistemik, aktivitas otot polos usus dapat meningkat dan menyebabkan diare dan hipermotilitas.[6] Newly synthesized mediator diantaranya adalah leukotrein, prostagladin, dan tromboksan. Leukotrein dapat menyebabkan kontraksi otot polos, peningkatan permeabilitas, dan sekresi mukus. Prostaglandin A dan F menyebabkan kontraksi otot polos dan meningkatkan permeabilitas kapiler, sedangkan prostaglandin E1 dan E2 secara langsung menyebabkan dilatasi otot polos bronkus. Kalikrein menghasilkan kinin yang mempengaruhi permeabilitas pembuluh darah dan tekanan darah. ECF-A menarik eosinofil ke daerah tempat reaksi dan memecah kompleks antigen-antibodi dan menghalangi newly synthetized mediator dan histamin. Plateletes Activating Factor (PAF) menyebabkan bronkokonstriksi dan menaikkan permeabilitas pembuluh darah, mengaktifkan faktor XII yang akan menginduksi pembuatan bradikinin. Bradikinin menyebabkan kontraksi otot bronkus dan vaskular secara lambat, lama, dan hebat. Bradikinin juga merangsang produksi mukus dalam traktus respiratorius dan lambung. Serotonin dalam trombosit yang dilepaskan waktu agregasi trombosit melalui mekanisme lain menyebabkan kontraksi otot bronkus yang pengaruhnya sebentar.[6] Faktor Resiko Alergi Penyebab alergi berasal dari dalam tubuh (intrinsik) yaitu faktor genetik dan penyebab dari luar tubuh (ekstrinsik) yang terdiri atas lingkungan dan gaya hidup termasuk pola makanan dan hygiene. Pola makan terdiri dari konsumsi alkohol pada masa kehamilan, pola diet atau komponen makanan ibu ketika masa kehamilan dan menyusui, penggunaan antibiotik pada ibu hamil, dan nutrisi yang diperoleh bayi. Sedangkan hygiene terdiri dari paparan asap rokok dan hewan peliharaan. Metode persalinan seksio sesarea, bayi lahir premature (maturitas) dan berat badan bayi lahir termasuk ke dalam faktor risiko alergi pada bayi.[22][23][24] Manifestasi AlergiManifestasi alergi tampak berbeda-beda sesuai dengan letak dan rute paparan terhadap alergen. Asma BronkialAlergen memasuki tubuh dari rute saluran pernapasan, gejala sesak napas yang akan berlanjut ke serangan asma. Hal tersebut terjadi karena penyempitan saluran napas, terutama pada malam hari. Alergen pada umumnya menyebabkan timbulnya banyak lendir pada saluran pernapasan. Kebanyakan anak yang menderita asma mengalami gejala pertama sebelum usia 5 tahun.[25] Gejala yang menonjol dari asma dapat berupa sesak napas, mengi, dan batuk berulang. Hingga usia lima tahun, diameter saluran napas bagian bawah pada anak relatif lebih kecil dibandingkan dengan dewasa sehingga lebih mudah terjadi obstruksi. Dinding dada pada bayi kurang kaku sehingga mempercepat penutupan saluran napas. Demikian pula tulang rawan trakea dan bronkus pada bayi kurang kaku sehingga mempermudah kolaps saat ekspirasi. Otot bronkus masih sedikit menyebabkan brokodilator tidak memberikan hasil yang diharapkan. Pada dinding bronkus utama anak ditemukan banyak kelenjar mukosa sehingga dapat mengakibatkan hipersekresi dan memperberat obstruksi. Insertio diafragma pada bayi dan anak posisinya adalah horizontal, sehingga pada inspirasi diafragma akan menarik dada ke dalam (retraksi).[6][22] Rhinitis alergiManifestasi klinis baru ditemukan pada anak usia 4-5 tahun dan insidennya meningkat progresif dan akan mencapai 10-15% pada usia dewasa. Gejalanya hidung tersumbat, gatal di hidung dan mata, bersin, dan sekresi hidung. Anak yang menderita rinitis alergi kronik dapat memiliki bentuk wajah khas yaitu warna gelap serta bengkak di bawah mata. Bila hidung tersumbat berat, sering terlihat mulut selalu terbuka (adenoid face). Keadaan ini memudahkan timbul gejala lengkung palatum yang tinggi, overbite serta maloklusi. Anak yang sering menggosok hidung karena gatal menunjukkan tanda Allergic salute.[6][22] Dermatitis Atopik (Eksim)Penyakit yang sering dijumpai pada bayi dan anak,[26] ditandai dengan reaksi inflamasi pada kulit yang didasari oleh faktor herediter dan lingkungan. Eksim atau dermatitis atopi terjadi pada bayi sebelum berusia 6 bulan dan jarang terjadi dibawah usia 8 minggu. Angka kejadian1-3% di masyarakat. Terdapat tiga bentuk klinis dermatitis atopik, yaitu bentuk infant, bentuk anak, dan bentuk dewasa. Bentuk infant predileksi daerah muka terutama pipi lebih sering pada bayi yang masih muda dan ekstensor ekstremitas pada bayi sudah merangkak. Lesi yang menonjol adalah vesikel dan papula, serta garukan yang menyebabkan krusta dan terkadang infeksi sekunder (infeksi bakteri maupun jamur). Gatal merupakan gejala yang mencolok sehingga bayi sering rewel dan gelisah dengan tidur yang terganggu.[6][22] Bentuk anak merupakan lanjutan bentuk infant. gejala klinis ditandai kulit kering (xerosis) bersifat kronis dengan predileksi daerah flexura antecubiti, poplitea, tangan, kaki, dan periorbita. Bentuk dewasa terjadi sekitar usia 20 tahun. Umumnya berlokasi di daerah lipatan, muka, leher, badan bagian atas, dan ekstremitas.[6][22] Urtikaria (kaligata, biduran)Sebanyak 3,2 -12,8% dari populasi pernah mengalami urtikaria. Gejalanya bentol (plaques edematous) multipel yang berbatas tegas, kemerahan, dan gatal. Warna memerah bila ditekan akan memutih. Berbentuk sirkuler atau serpiginosa (merambat). Jika dibiarkan dapat menjadi pembengkakan di hidung, muka, dan bibir. bahkan jika terjadi di mulut dapat terjadi gangguan pernapasan.[6][22] Alergi saluran pencernaanAlergi pada saluran pencernaan jarang terjadi pada bayi dengan asupan ASI. Paling banyak terjadi pada anak yang minum susu sapi dengan gejala muntah, diare, kolik, konstipasi, buang air besar bardarah, dan kehilangan nafsu makan.[6][22] Diagnosis AlergiDiagnosis alergi tergantung terutama pada riwayat klinis. Anamnesis, diperjelas oleh pemeriksaan fisik, tes sensitivitas IgE, tes kulit atau alergen spesifik serum. Skin-prick testing (SPT) diujikan pada kulit, dilakukan dengan ekstrak alergen. Pemeriksaan darah dilakukan dengan memeriksa IgE total dan IgE spesifik Radio Allergosorbent test (RAST). Pemeriksaan IgE total digunakan sebagai marker diagnosis alergi, tetapi memiliki kelemahan karena kurang spesifik. Hal tersebut disebabkan IgE meningkat pada penyakit alergi dan juga non alergi seperti infestasi parasit. Pemeriksaan IgE spesifik dilakukan dengan mengukur IgE spesifik alergen dalam serum pasien. Selain itu, pemeriksaan lainnya untuk menegakkan diagnosis penyakit alergi adalah skrining antibodi IgE multi-alergen, triptase sel mast, dan Cellular antigen stimulation test (CAST).[27] Penatalaksanaan Penatalaksanaan yang dilakukan bertujuan untuk mengendalikan gejala alergi, meringankan intensitas serangan, mengurangi frekuensi serangan, dan membatasi penggunaan obat karena pada prinsipnya alergi tidak dapat disembuhkan. Penatalaksanaan dermatitis atopik pada sebagian penderita mengalami perbaikan dengan sendirinya sesuai dengan bertambahnya usia. Menghindari atau mengurangi faktor penyebab menjadi langkah pertama penatalaksanaannya. Sedangkan untuk penatalaksanaan rinitis alergi pada anak dilakukan dengan penghindaran alergen penyebab dan kontrol lingkungan. Medikamentosa diberikan bila perlu dengan antihistamin oral sebagai obat pilihan utama.[6][27] Asma dibagi dalam tiga derajat, yaitu asma episodik jarang, sering dan persisten. Untuk “asma episodik jarang” tidak perlu menggunakan anti inflamasi. Terapi “asma episodik sering” pada anak menggunakan anti inflamasi dan obat non steroid. Terapi “asma persisten” menggunakan anti inflamasi dan obat steroid.[6][27] Urtikaria akut pada umumnya lebih mudah diatasi dan kadang sembuh dengan sendirinya. Sedangkan pada urtikaria kronik lebih sukar diatasi. Idealnya tetap identifikasi dan menghilangkan faktor penyebab. Selain itu, penggunaan antihistamin penghambat reseptor histamin H1 dan H2 dan dapat dikombinasikan. Pada kasus berat dapat ditambah dengan kortikosteroid jangka pendek.[6][27] Lihat pulaCatatan kaki
Pranala luarWikimedia Commons memiliki media mengenai Food allergy. |
||||||||||||||||||||||||||||||||||||