|
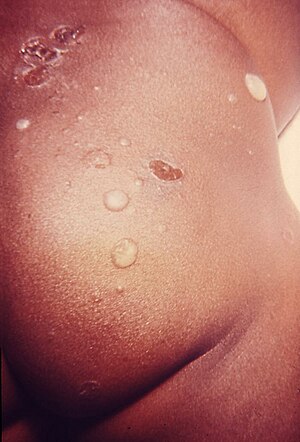
Bullous impetigo
Cacar monyet atau Impetigo bulosa adalah suatu kondisi kulit yang khas terjadi pada bayi baru lahir, dan disebabkan oleh infeksi bakteri, yang menampilkan bullae.[1]:256 Kondisi ini dapat disebabkan oleh toksin Eksfoliatif A.[2] Infeksi superfisial piogenik yang terjadi dapat dibagi menjadi dua macam; Impetigo, dan impetigo non-bulosa impetigo. Impetigo bulosa disebabkan oleh Staphylococcus aureus, yang menghasilkan racun eksfoliatif, sedangkan impetigo non-bulosa disebabkan oleh Staphylococcus aureus atau Streptococcus pyogenes.[3] Tiga puluh persen dari semua kasus impetigo yang terjadi terkait dengan impetigo bulosa. Impetigo bulosa pada bayi baru lahir, anak-anak, atau orang dewasa yang immunocompromised dan/atau mengalami gagal ginjal, dapat berkembang menjadi lebih parah dan bentuk umum disebut Staphylococcal scalded skin syndrome (SSSS). Tingkat kematian kurang dari 3% untuk anak-anak yang terinfeksi, tetapi dapat mencapai hingga 60% pada orang dewasa.[4] Tanda-tanda dan gejalaImpetigo bulosa dapat muncul di sekitar area popok, ketiak, atau leher. Bakteri menyebab produksi toksin yang akan mengurangi daya lekat antar sel (adhesi), menyebabkan lapisan atas kulit (epidermis) dan lapisan bawah kulit (dermis) menjadi terpisah. Vesikel dengan cepat membesar dan membentuk bullae yang melepuh lebih lebar dari 5 mm. Bullae juga dikenal sebagai Sindroma kulit terbakar stafilokokus. Gejala terkait lainnya adalah gatal-gatal, pembengkakan di kelenjar terdekatnya, demam, dan diare. Perlu dicatat bahwa terjadinya rasa sakit adalah sangat langka. Efek jangka panjang: setelah koreng pada bulosa sudah terlepas, terjadinya jaringan parut adalah minimal. Efek jangka panjang yang mungkin adalah penyakit ginjal. PenyebabPenularan dapat terjadi pada bangsal rumah sakit dan ruang perawatan anak, serta dapat ditularkan antar orang. Banyak juga terjadi melalui olahraga dengan kontak fisik. Oleh karena itu, disarankan agar pasien dapat membatasi sebanyak kontak dengan orang lain untuk membatasi penularan infeksi.[5] Periode penularanSetelah 48 jam penyakit ini dianggap tidak lagi menular dengan asumsi perawatan dengan antibiotik yang tepat telah diberikan. PatogenesisToksin eksfoliatif (racun pengelupas) adalah serin protease yang secara khusus mengikat dan membelah desmoglein 1 (Dsg1). Penelitian terdahulu memperkirakan bahwa racun pengelupas mengikat gangliosida, menyebabkan pelepasan protease oleh keratinosit yang bertindak sebagai superantigens dalam stimulasi sistem kekebalan kulit. Penelitian terbaru menyarankan adanya tiga macam racun pengelupas; yaitu ETA, ETB, dan ETD yang bertindak sebagai serin protease yang spesifik terhadap asam glutamat, dengan spesifisitas yang terkonsentrasi. Hasilnya adalah pembelahan pada Dsg1 manusia di situs yang unik setelah residu asam glutamat menyebabkan deaktivasi. Proteolisis dari ikatan peptida yang mengarah ke disfungsi Dsg1 dan desmosome, membuat dapat dipahami mengapa bulosa terbentuk, sehingga diketahui bahwa ikatan peptida adalah penting agar Dsg1 berfungsi yang tepat. S. aureusSebuah piogenik non-motil, Gram-positif coccus yang berbentuk seperti anggur yang berkelompok. Sama seperti bentuk-bentuk lain dari staph, S. aureus memiliki berbagai faktor virulensi yang meliputi permukaan protein yang terlibat, sekresi enzim yang mendegradasi protein, dan toksin eksfoliatif yang merusak sel. S.: aureus memperlihatkan reseptor permukaan untuk fibrinogen, fibronektin, dan vitronectin. Reseptor permukaan tersebut memungkinkan terjadinya jembatan tempat mengikat bagi sel-sel endotel. Lipase memungkinkan terjadinya degradasi lipid pada permukaan kulit dan ekspresi dapat langsung berkorelasi dengan kemampuan bakteri untuk menghasilkan abses.[6] DiagnosisMengamati penampilan fisik kulit, atau menyeka kultur lesi dari S. aureus. Penyekaan hidung dari anggota keluarga terdekat pasien diperlukan untuk mengidentifikasi apakah mereka pembawa asimtomatik dari S. aureus. HistologiHistologi dari jaringan normal epidermis melalui H&E. Terdiri dari empat lapisan, Stratum basale, Stratum spinosum, Stratum granulosum, dan Stratum korneum.[7] Patologi normal kulit, menampilkan dermis yang melekat mendasari jaringan ikat longgar yang kemudian berisi jaringan adiposa primer.Histologi dari Impetigo Bulosa melalui H&E. pembelahan pesawat dapat ditemukan baik subcorneal atau hanya bagian atas stratum granulosum. Atap bintil adalah parakeratotic stratum cirneum, dan lantai terbentuk dari keratinosit, yang mungkin atau mungkin tidak menjadi acantholytic.[8] Neutrofil mulai mengisi pustule. Racun yang dihasilkan oleh S. aureus dan target desmoglein, yang merupakan desmosomal sel-sel adhesi molekul yang ditemukan di tingkat atas dari epidermis. Stratum Lucidum tidak lagi hadir dan dapat dilihat diinfiltrasi dengan sel-sel inflamasi. Hal ini berkorelasi dengan subcorneal lokalisasi bullae. Jarang varian
Diferensial
PencegahanSejak patogen umum yang terlibat dengan impetigo adalah bakteri alami yang ditemukan pada kulit, paling pencegahan (terutama pada anak-anak), ditargetkan tepat kebersihan, membersihkan luka, dan meminimalkan menggaruk (yaitu dengan menjaga kuku dipangkas dan pendek). Menghindari kontak dekat dan berbagi barang-barang seperti handuk dengan potensi individu yang terinfeksi juga dianjurkan. ManajemenKrim antibiotik adalah pengobatan pilihan untuk kasus-kasus ringan dari impetigo, meskipun mereka yang terbatas penyerapan sistemik. Seperti yang diresepkan salep seperti neosporin, fusidic acid, kloramfenikol dan mupirocin. Kasus yang lebih parah dari impetigo namun (terutama impetigo bulosa) mungkin akan memerlukan obat oral dengan baik sistemik bioavailabilitas, seperti sefaleksin. Kasus-kasus yang tidak menyelesaikan dengan awal terapi antibiotik atau memerlukan rawat inap juga dapat menjadi indikasi suatu infeksi MRSA, yang akan memerlukan penggunaan agen-agen khusus yang mampu mengobatinya, seperti klindamisin. Pengobatan antibiotik biasanya berlangsung 7-10 hari, dan meskipun sangat efektif untuk beberapa kasus methicillin resistant S. aureus (MRSA) mungkin memerlukan waktu lebih lama terapi tergantung pada tingkat keparahan infeksi dan seberapa jauh ia telah menyebar. Lihat juga
Referensi
|
||||||||